Симптомы воспаления
Клинически воспаление характеризуется как местными, так и общими признаками.
Местные клинические признаки очень заметны, если воспаление локализовано на коже или слизистой оболочке. Всего можно выделить пять классических признаков:
- отек (tumor);
- покраснение (rubor);
- жар (calor);
- болезненность (dolor);
- дисфункция (functio laesa).
Жар
Первые четыре признака были описаны Цельсием в первом веке («Rubor and tumour curti calore et dolore»). Пятый был добавлен Галеном во втором веке. Классические воспалительные симптомы сегодня не утратили своей актуальности, хотя их объяснение со временем изменилось.
Конечно, если воспаление локализовано во внутренних органах, наблюдать эти признаки не представляется возможным.
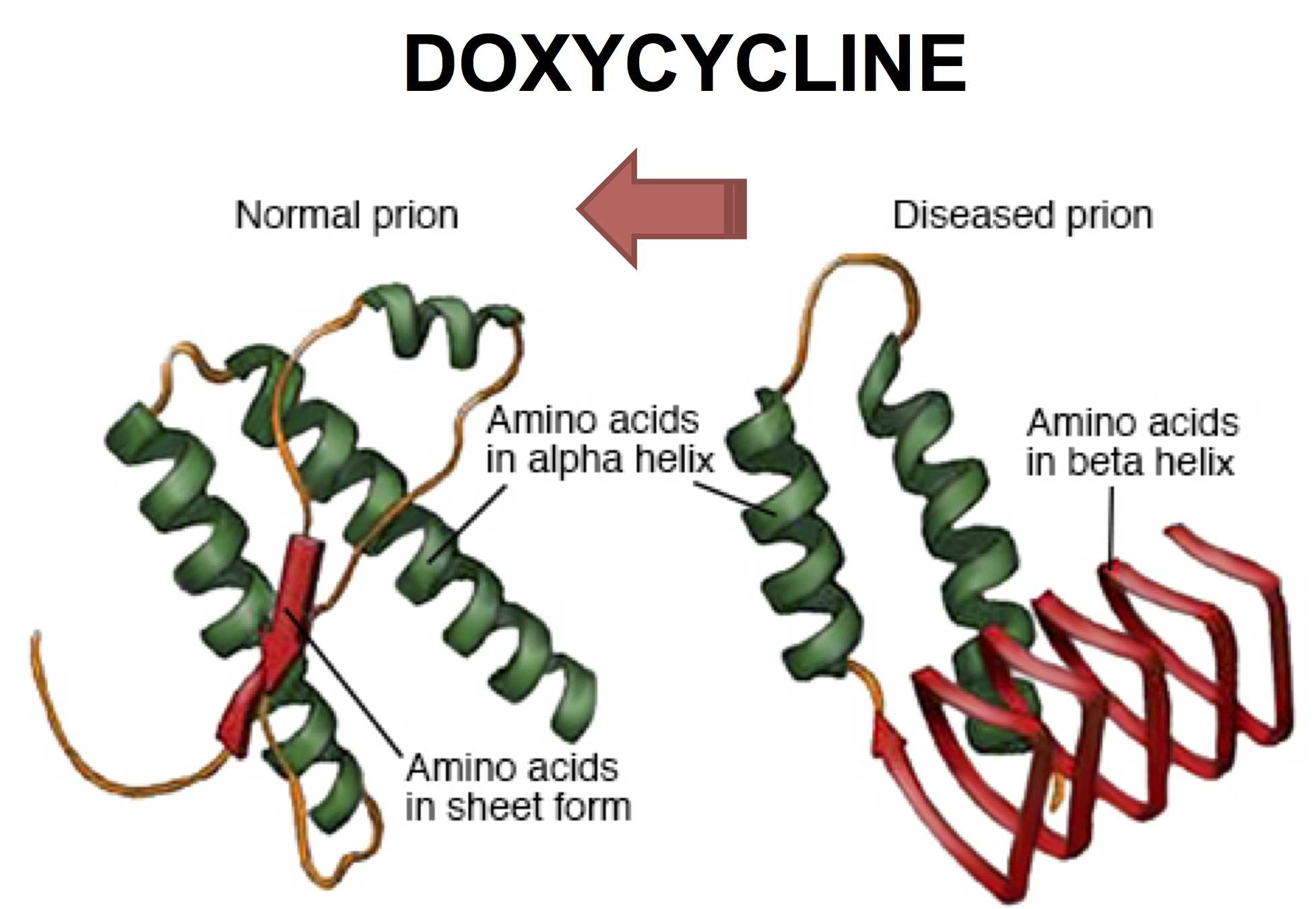
Прион — убийца нейрона
Прион, также известный в микробиологии как инфекционный PrPSc, – это профессиональный термин, описывающий дефектную форму протеина, часто встречающегося в тканях мозга млекопитающих, способствующего долгосрочному функционированию памяти.
Прионы убивают нейроны очень быстро, что провоцирует стремительное развитие дегенеративных заболеваний.
Согласно теории, речь идет об источнике многих нарушений ЦНС животных (включая человека). Эти белки играют роль в наследственных изменениях и эволюции.
Один из регуляторных факторов прионопреобразования – шапероны, функция которых заключается в чистке клеток от патогенных белков. Как шапероны, так и прионы относятся к группе клеточных протеинов.
Теории и гипотезы
С. Б. Прусинер
Теория, объясняющая, почему прионы убивают нейроны, была сформулирована профессором С. Б. Прусинером в 1982 г. Он также впервые использовал слово «прион» (первоначально предназначалось использование обозначения «проин», как сочетания слов «proteinaceous» и «infectious», но в измененном состоянии оно звучало лучше).
Теорию прионов, как патогенных белков, Прусинер сформулировал в связи с поиском возбудителя расстройства Крейтцфельда-Якоба. Обнаруженный ним агент являлся чем-то новым. До 1982 г. считалось, что инфекционные заболевания могут вызывать только инфекционные организмы, содержащие нуклеиновую кислоту, несущую генетическую информацию. Но строение белка не содержит нуклеиновой кислоты. Это белок, размножающийся, изменяя аналогичные белки в организме. В 1997 г. С. Б. Прусинер получил Нобелевскую премию в этой области.
Патогенные белки прионы имеют одинаковую первичную структуру (аминокислотную последовательность), но различаются по своей конформационной конфигурации. В то время как дикий PrPс имеет выраженное преобладание α-геликса и около 5% β-листа, патогенный PrPSc (Sc – scrapie) имеет долю β-листа до 40%. Причины аберрантных свойств прионов PrPSc все еще рассматриваются. Сегодня есть несколько гипотез.
- Вирусная гипотеза объясняет воздействие прионов вирусологией. Предполагается участие РНК-вирусов в трансмиссивных губчатых энцефалопатиях. Как вироиды, так и прионы – мелкие инфекционные патогены; следовательно, результат воздействия вируса – прион инфекционной природы.
- Мультикомпонентная гипотеза. Предполагается, что для образования инфекционных белков, как новых возбудителей болезней необходима связь с полианионами и липидами.
- Отравление тяжелыми металлами. Интоксикация вызывает развитие инфекции при недостатке или избытке в организме меди (для здорового протеина необходимо оптимальное количество меди).
В чем заключается токсичность белка для нейрона?
После появления инфекционного протеина он может «запечатлеть» свою конформацию в здоровые нейроны. Токсические протеины могут убивать митохондрии в нейронах, распространяя болезнь на ткани.
Патогенные белки чрезвычайно устойчивы к физическим и химическим воздействиям, что приводит к трудностям при стерилизации (были предприняты попытки сжигания головного мозга у пораженных животных при 600°C, пеплом впоследствии были заражены примерно 1/3 животных). В соответствии с тем, какие метаболические процессы нарушают прионы в нейроне, наиболее инфекционные – ткани глаза, головного и спинного мозга.
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
- опрос: сбор жалоб и анамнеза; в обязательном порядке уточняются сведения о перенесенных заболеваниях, травмах, факторах риска, время появления первых нарушений, скорость развития и т.п.;
- неврологический осмотр: оценка рефлексов, чувствительности, мышечной силы, двигательной функции;
- электроэнцефалографию (ЭЭГ): оценка электрических импульсов, возникающих в процессе работы мозга; позволяет выявить признаки эпилепсии, воспаления, наличия опухолей и т.п.;
- УЗДГ сосудов головного мозга и шеи: оценивает качество кровотока в крупных сосудах, выявить участки сужения, оценить объем поступающей крови;
- реоэнцефалография: дополняет УЗДГ, позволяет оценить тонус и эластичность сосудов, обнаружить тромбы;
- ангиография: рентгенологическое исследование сосудов с помощью введения в них контрастного вещества;
- КТ и МРТ: позволяют обнаружить очаги склероза, опухоли, воспалительные очаги последствия инсульта и другие структурные изменении;
- анализы крови (общий, биохимический): дают возможность оценить работу почек, печени, поджелудочной железы, выявить токсины, которые могут повлиять на состояние головного мозга.
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Характеристика инфекций
Заболевания вызываются возбудителями, не содержащими нуклеиновой кислоты. Они могут быть спорадическими, генетически обусловленными, инфекционными (даже ятрогенными). Присутствие дефектных белков вызывает расстройства, обычно называемые спонгиоформными энцефалопатиями. Это дегенеративные нарушения нервной системы, при которых мозг постепенно приобретает губчатый вид из-за миниатюрных отверстий, ввиду того, что прионы убивают нейроны.
Все инфекции неизлечимы и смертельны. Сегодня проводятся исследования и тестирования, направленные на изучение методов замедления течения прионной болезни.
Классификация воспаления. Теории воспаления
Воспаление классифицируют по следующим признакам.
- Орган или ткани, в которых возникает воспаление. В этой классификации, распространенной в практической медицине, диагноз воспаления обычно выводится из названия органа или ткани, за которым следует суффикс «itis».
Например:
- воспаление паренхимы печени – гепатит;
- воспаление слизистой оболочки желудка – гастрит;
- воспаление мышц – миозит;
- воспаление нерва – неврит.
Однако из этого закона есть исключения. Например, воспаление легочной ткани называется пневмонией (гр. Pneuma – воздух), воспаление подкожной клетчатки – флегмоной (гр. Phlegmone – воспаление), тонзиллит – воспалением – ангиной.
Пневмония
- Клинический курс. В зависимости от клинического течения воспаление различают между острым, подострым и хроническим воспалением.
- Главный участник патогенеза. Учитывая преобладающий процесс (аэрация, экссудация или разрастание), различают три типа воспаления:
- Альтернативное воспаление с повреждением, дистрофией и некрозом;
- Экссудативное воспаление, в очаге которого выражены нарушения кровообращения, экссудация и эмиграция лейкоцитов. В зависимости от типа экссудата это воспаление подразделяется на серозное, блютанговое, фибринозное, геморрагическое, гнойное, серозно-фибринозное, фибринозное гнойное, геморрагическое гнойное воспаление и т. д;
- Распространенное воспаление, характеризующееся усилением воспроизводства и регенерации тканей (хотя также имеют место процессы альтерации и экссудации). Такое воспаление чаще возникает у пациентов с хроническими инфекциями (туберкулез, сифилис). На поздних стадиях заболевания это воспаление может привести к циррозу паренхиматозных органов (печени, почек). Грануляционная ткань может образовывать ограниченные узелки (гранулемы), которые впоследствии не криотизируются.
- Иммунологическая реактивность организма. На течение воспаления влияет иммунологическая реактивность организма. Помимо местных механизмов неспецифической резистентности (фагоцитоз, ферментативные процессы), также активируются общие механизмы (образование антител, увеличение количества лейкоцитов).
Принимая во внимание иммунологическую реактивность организма, различают нормальное, гиперергическое и гипоэргическое воспаление:
- Нормальное воспаление обычно развивается у взрослого человека, организм которого имеет нормальную иммунологическую реактивность. Под этим подразумевается нормальная адекватная реакция организма на воздействие воспалительного этиологического фактора.
- Гиперергическое воспаление характеризуется выраженными альтернативными изменениями и сосудистыми реакциями, а также процессами экссудации. Гиперергическое воспаление возникает у сенсибилизированных взрослых (острый ревматизм, крупозная пневмония и другие заболевания), а также у детей. Обычно возникает аллергическое воспаление, особенно при аллергическом воспалении раннего типа. Первичное изменение в этом случае может быть связано с комплексом антиген-антитело. Антиген дегранализирует тучные клетки и высвобождает биологически активные вещества. Гиперергическое воспаление возникает и при аллергических реакциях позднего типа. В целом проявления аллергического воспаления очень разнообразны. Например, в случае феномена Артуса преобладает альтерация, а в случае отека Квинке – экссудация.
- Гипоэргическое течение воспаления слабое. Это воспаление может развиваться в самых разных организмов, как иммунологически сильных, так и ослабленных. В первом случае при высоких титрах антител и активации неспецифических защитных систем течение воспаления непродолжительное, но во втором случае иммунная система организма неспособна адекватно отреагировать на патогенный агент, и воспаление протекает долго и скрыто.
Общие проявления воспаления
Этот типичный патологический процесс, помимо местных признаков, которые часто различны для воспалений разной локализации, обычно имеет и общие признаки (особенно при остром процессе – лихорадка, лейкоцитоз и так называемое отклонение нейтрофилов влево, снижение соотношения альбумин / глобулин, увеличение ЭГА, в крови появляется реактивный протеин С.
Повышение температуры тела (лихорадка) связано с высвобождением эндогенных пирогенов из лейкоцитов вирусами, эндотоксинами, комплексами антиген-антитело, фагоцитозом и другими факторами, включая их влияние на гипоталамус и лейкоцитоз.
Повышение температуры тела
Увеличение количества лейкоцитов и появление и разрастание переходных форм лейкоцитов в крови происходит из-за высвобождения нейтрофилов из так называемого резерва нейтрофилов в костном мозге (бактерии, их токсины и другие факторы) и стимуляции пролиферации колониеобразующих клеток в костном мозге.
Кроме того, пролиферация лейкоцитов стволовых клеток и преформ лейкоцитов указывает на усиление функции костного мозга, тогда как увеличение лейкоцитов стволовых ядер без пролиферации преформ лейкоцитов обычно указывает на истощение или даже дегенеративные изменения функции костного мозга. В случае острого воспаления лейкоцитоз происходит в основном за счет нейтрофилов, а в случае хронического воспаления – за счет лимфоцитов.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда готовы принять пациента любого возраста. Мы проведем тщательное обследование, выявим возможные причины энцефалопатии и примем все меры по ее устранению:
- назначим наиболее подходящую терапию, распишем курс лечения и частоту его повторения;
- проведем все необходимые манипуляции (постановка капельницы, внутривенные и внутримышечные инъекции) в комфортабельных условиях дневного стационара и манипуляционного кабинета;
- дополним терапию современными физиотерапевтическими процедурами;
- проведем курс массажа и назначим ЛФК для максимальной эффективности.
Наши неврологи будут контролировать состояние пациента и корректировать лечение при необходимости. Лечение энцефалопатии – это длительный и сложный процесс, но мы готовы за него взяться.
Также в разделе
| Первичный туберкулез Первичный туберкулез возникает вследствие попадания микобактерий туберкулеза в неинфицированный организм. Заболевают, как правило, дети, подростки и молодые… | |
| Болезнь кошачьих царапин (фелиноз) Фелиноз (болезнь от кошачьих царапин, доброкачественный лимфоретикулёз, гранулёма Молляре) — острое инфекционное заболевание, возникающее после укусов или… | |
| Эшерихиозы (escherichioses) Эшерихиозы (коли-инфекции) — острые инфекционные заболевания с фекально-оральным механизмом передачи; характерно преимущественное поражение ЖКТ с развитием… | |
| Лихорадка Эбола — причины, симптомы, диагностика, лечение Лихорадка Эбола — острое, предположительно зоонозное заболевание из группы вирусных геморрагических лихорадок, протекающее с выраженным геморрагическим… | |
|
Эризипелоид — сиптомы, диагностика, лечение Эризипелоид — бактериальная инфекция из группы зоонозов с умеренными общетоксическими явлениями и преимущественным поражением кожи и суставов. Краткие… |
|
| Первичный туберкулезный комплекс: симптомы, осложнения Первичный туберкулезный комплекс характеризуется наличием в легких первичного туберкулезного очага (аффекта), лимфангита и лимфаденита. Чаще очаг локализуется… | |
| Холера (cholera) Холера — острая антропонозная кишечная инфекция с фекально-оральным механизмом передачи. Характерны диарея и рвота, приводящие к развитию дегидратации и… | |
| Дифтерия: причины и симптомы Дифтерия — острое антропонозное (им болеют только люди) инфекционное заболевание, с преимущественно воздушно-капельным путем передачи, вызываемое палочкой… | |
| Системный клещевой боррелиоз (лаймская болезнь, лаймоборрелиоз, лаймский артрит) Системный клещевой боррелиоз (лаймская болезнь, лаймоборрелиоз, лаймский артрит) — природно-очаговые, трансмиссивные, передающиеся клещами заболевания с… | |
| Внелегочный туберкулез Большинство больных с внелегочными формами туберкулеза лечатся в нетуберкулезных стационарах или в областных туберкулезных больницах. Фтизиатр лечит больных,… |
Этиология воспаления
Воспаление вызывается любым экзогенным или эндогенным этиологическим фактором, повреждающим ткани.
К экзогенным причинам воспаления относятся:
- механические факторы, такие как травма;
- физические факторы – тепловые факторы, изменения атмосферного давления и лучевой энергии – ультрафиолетовые и тепловые лучи, ионизирующее излучение;
- химические факторы – кислоты, щелочи, солевые растворы, яды;
- биологические агенты – растения, грибы, вирусы, черви.
Также играет важную роль в развитии воспаления иммунологический конфликт, возникающий при воздействии аллергена на сенсибилизированный организм (аллергическое воспаление).
Часто воздействия одного фактора на организм недостаточно, чтобы вызвать воспаление. Например, Escherichia coli обычно не вызывает колит у людей, но болезнь может развиться в ослабленном организме. В ослабленном организме патогены также могут влиять на сапрофитную флору, например, в полости рта.
Экзогенные этиологические факторы воспаления могут действовать как временно (травма, ионизирующее излучение), так и длительно (инфекция, инородные тела). Их действие часто приводит к эндогенным факторам – инфаркты, некроз, кровотечение, отложение солей. Разделение этиологических факторов на экзогенные и эндогенные во многом условно, так как эндогенные факторы являются результатом экзогенных влияний.
Этиология эпидемического паротита
Возбудитель — оболочечный РНК-содержащий вирус, принадлежащий к роду Rubulavirus семейству Paramyxoviridae. Вирусы семейства Paramyxoviridae обладают сродством к мукополисахаридам и гликопротеинам, в частности, к клеточным рецепторам, содержащим сиаповую кислоту. Местом синтеза РНК парамиксовирусов в клетке является цитоплазма.
При электронной микроскопии вирус демонстрирует плеоморфные свойства, размер вирусных частиц варьирует от 80 до 350 нм. Геном ВП представлен несегментированной одноцепочечной молекулой РНК с семью генами, кодирующими восемь протеинов: нуклеокапсидный протеин (NP), V протеин (\/)/фосфопротеин (Р), матричный протеин (М), протеин слияния (fusion protein, F), маленький гидрофобный протеин (SH), гемагглютинин- нейраминидаза (HN) и большой протеин (L). ВП характеризуются отсутствием генетической рекомбинации, что объясняет стабильность его антигенной структуры — на сегодняшний день известен только один серотип, имеющий два антигена: V- вирусный и S- растворимый. Строение вируса сходно с другими парамиксовирусами.
In vitro вирус культивируется на различных клеточных культурах млекопитающих и куриных эмбрионах. Вирус нестоек во внешней среде, и проявляет высокую чувствительность к высокой температуре (при 56°С вирус гибнет в течение 30 мин, при 60°С — мгновенно), ультрафиолетовому излучению, высушиванию и дезинфицирующим веществам (этиловому спирту, формалину, эфиру, кислой среде , хлороформу). При низких температурах может сохранять жизнеспособность до нескольких недель. В высушенном состоянии при температуре -20°С вирус не теряет активности в течение года.
Вирус эпидемического паротита патогенен только для человека, хотя возможно экспериментальное заражение обезьян путем введения вирус содержащего материала в протоки слюнных желез.
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
- обеспечить себе полноценный режим дня с чередованием труда и отдыха, полноценным ночным сном;
- минимизировать стрессы;
- правильно и сбалансировано питаться, не допускать переедания и избыточной массы тела;
- обеспечить достаточное поступление витаминов и микроэлементов;
- отказаться от курения, наркотиков, алкоголя;
- в умеренном количестве (не профессионально) заниматься спортом;
- своевременно выявлять и лечить хронические заболевания: гипертонию, сахарный диабет, атеросклероз;
- обращаться к врачу при первых признаках неблагополучия.
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Антитела при воспалении
Также является общим признаком воспаления образование антител к микроорганизмам и другим антигенам. Например, титры антистрептолизина и антистрептогиалуронидазы у здорового человека не превышают 1: 250, но в условиях стрептококковой инфекции, если иммунологическая реактивность организма достаточно высока, количество антител значительно увеличивается.
У пациентов с активным ревматизмом повышена продукция нейраминовой кислоты, поэтому при диагностике этого заболевания широко используется определение количества нейроновой кислоты или ее основного химического ядра.
Патогенез эпидемического паротита
Инкубационный период, от 11 до 23 дней (чаще 15-19 дней).
Входными воротами вируса эпидемического паротита является слизистая оболочка рото- и носоглотки (не исключаются и клетки лимфатического аппарата). В этот период происходит первичная репликация вируса ЭП в эпителиальных и лимфоидных клетках слизистых оболочек с распространением возбудителя в назофарингеальные регионарные лимфатические узлы, в которых происходит инициация формирования иммунитета. Из лимфатических узлов вирус поступает в кровь обуславливая первичную виремию, во время которой происходит его гематогенная диссеминация в отдаленные органы-мишени, прежде всего такие, как слюнные железы, другие железистые органы, мозговые оболочки, что увеличивает количество очагов репликации вируса.
Других путей диссеминации вируса эпидемического паротита из области входных ворот не установлено.
Первичная виремия, развивающаяся в инкубационный период, является важным звеном патогенеза, поскольку позволяет понять и объяснить:
- почему клинические проявления ЭП бывают столь разнообразными;
- почему поражение других железистых органов и центральной нервной системы может проявляться не только после поражения слюнных желез, но и одновременно с ними, в ряде случаев раньше, а в отдельных редких случаях и даже без их поражения.
Продромальный период, по продолжительности не превышает 24-48 часов.
У части заболевших (частота развития точно не определена) до развития типичной клинической картины заболевания могут выявляться продромальные явления в виде слабости, недомогания, чувства “разбитости”, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита, обусловленные неспецифическими защитными реакциями (цитокиновыми). У некоторых больных могут выявляться небольшие катаральные явления со стороны ротоглотки.
Острый период (период развёрнутой клинической картины заболевания), 7-9 дней.
Интенсивная репликация вируса во вторичных очагах инфекции и нарастание виремии, дальнейшее формирование вторичных очагов в железистых органах происходят на фоне формирования иммунитета. Иммуноопосредованный цитолиз инфицированных клеток, сопровождаемый выработкой провоспалительных цитокинов, приводит к развитию синдрома интоксикации и воспалительным изменениям в органах-мишенях. В острую фазу вирус паротита обнаруживается фактически во всех биологических средах организма — слюне, крови, моче, грудном молоке, в поражённой железистой ткани, а в случае развития менингита — и в цереброспинальной жидкости (ликворе). Гематогенная диссеминация вируса эпидемического паротита, его исключительно высокая тропность к железистой ткани определяет спектр и характер поражения органов и систем у больных эпидемическим паротитом.
Патоморфологические изменения в поражённых органах и тканях изучены недостаточно. Ведущим патоморфологическим субстратом поражения органов и тканей при эпидемическом паротите является развитие отёка и лимфогистиоцитарной инфильтрации интерстиция. В слюнных железах, в частности, определяется полнокровие, отёк, который распространяется на клетчатку околоушной области и шею, что соответствует по характеру изменений интерстициальному паротиту (в строме желёз выявляется отёк, лимфогистиоцитарная инфильтрация). Поражённые железы увеличиваются в размерах. Сходный процесс может возникать в других железистых органах (яичках, яичниках), в поджелудочной железе может развиваться отёк, периваскулярные лимфоидные инфильтраты и кровоизлияния (интерстициальный панкреатит). Также возможен распад эпителиальных клеток с закупоркой просвета канальцев железистых органов клеточным детритом, фибрином и лейкоцитами. Некоторыми исследованиями показано, что вирус эпидемического паротита способен поражать и саму железистую ткань органа. Так, при орхите возможно поражение паренхимы яичек, что приводит к уменьшению выработки андрогенов и нарушение сперматогенеза. Сходный характер поражения описан и при поражении поджелудочной железы. В тех случаях, когда в процесс вовлекается островковый аппарат, последствием заболевания может быть атрофия поджелудочной железы с развитием диабета.
Идентичный процесс может развиваться в ЦНС, щитовидной, молочной железах. При поражении головного мозга, развивается серозный менингит или, реже, менингоэнцефалит, иногда с развитием периваскулярной демиелинизацией.
Период реконвалесценции, 10-14 дней.
Формирование специфического иммунитета приводит к прекращению виремии, элиминации вируса, купированию признаков интоксикации и постепенной структурно-функциональной репарации пораженных органов и систем.
Факторы риска развития инфекций
Фактор риска заболеваний с генетической точки зрения – наличие определенной последовательности оснований в определенном месте гена, кодирующего белок.
Высокий риск формирования инфекционных прионов и прионных болезней представляют операции с загрязнением тканей и трансплантацией от пациента с присутствующей инфекцией.
Недоказанный риск – потребление тканей больного животного. Здесь важен фактор токсичности приона, его свойства выживать при воздействии температуры, в несколько раз превышающей температуру кипения воды. Животноводство без потребления продуктов не является рисковым.
Наиболее опасные (заразные) из пораженного организма – мозг (ЦНС), мозговые оболочки, роговица (глаз), кровь, лимфатические органы. Мышцы и другие органы представляет намного меньший риск, но не исключают его.