Лечение и корреция афакии
В зависимости от образа жизни и профессиональной деятельности оптическая коррекция афакии может не обеспечивать необходимого восстановления остроты зрения. В сочетании с рядом других офтальмологических заболеваний отсутствие хрусталика признаётся инвалидностью, если острота зрения существенно снижена. В молодом возрасте, после травматической потери, при существенной потере качества жизни многие пациенты принимают решение лечиться хирургически. Не сегодняшний день имплантация искусственного хрусталика – эффективная и безопасная операция. Если глаз сохраняет структуры, позволяющие разместить и удерживать интраокулярную линзу, оперативная помощь может стать удачным выбором.
Современные имплантаты (ИОЛ) не только берут на себя естественные функции хрусталика, но и корректируют сопутствующие проблемы зрения, если таковые имеются. В ходе подготовки к операции проводится тщательная диагностика – общая и офтальмологическая. Линза подбирается максимально близкая по своим параметрам к естественному хрусталику.
Лечение может быть проведено без госпитализации в режиме «одного дня». Хирургическое вмешательство проводится под местной капельной анестезией. Уникальный лазерный, алмазный и ультразвуковой микроинструмент обеспечивает высокую точность и малотравматичность оперативных манипуляций, что позволяет исключить многие риски.
Степень восстановления при таком лечении во многом зависит от реабилитационного периода, в течение которого пациент должен строго соблюдать рекомендации хирурга, который получает при выписке. Пренебрежение правилами гигиены прооперированного глаза, нерегулярное закапывание препаратов и несоблюдение ограничений могут свести «на нет» эффективность операции и даже ухудшить зрение после лечения.
Наш офтальмологический центр располагает всеми возможностями для устранения афакии, возникшей по различным причинам. Широкий выбор искусственных хрусталиков (ИОЛ) и большой опыт офтальмохирургов позволяют вернуть зрение пациенту даже в самых тяжелых случаях.
Последовательная и комплексная реабилитация, напротив, имеет большое значение для достижения максимального лечебного эффекта. После операции необходимо регулярно посещать офтальмолога. В зависимости от методики, индивидуальных особенностей и результатов проведённого лечения полное восстановление может длиться от месяца до полугода.
Если отсутствие хрусталика уже привело к нарушению бинокулярности зрения, после полного восстановления назначаются ортоптические упражнения. Регулярные занятия на специальных тренажёрах, а также самостоятельные тренировки дают хорошие результаты. Глаза постепенно снова настраиваются на объёмное восприятие окружающих предметов.
Методы лечения катаракты
Из всех глазных болезней только для катаракты показано лечение исключительно хирургическим путем. Терапевтическое лечение (например, использование капель, улучшающих обмен веществ внутри хрусталика) может применяться на самых ранних стадиях болезни, однако назвать его эффективным нельзя. Такими методами помутнение можно лишь замедлить, но не остановить и, тем более, не повернуть вспять. Обычно речь о терапевтических методах не идет вообще, поскольку катаракта, как правило, диагностируется достаточно поздно.
Хирургическое лечение
Пациента, страдающего катарактой, рано или поздно ожидает хирургическое вмешательство. На сегодняшний день самый распространенный метод лечения катаракты – факоэмульсификация с имплантацией интраокулярной линзы. Она заключается в удалении пораженного хрусталика и замене его искусственным аналогом – ИОЛ. Операция проводится с применением лазерной установки, не требует наложения швов и может проходить в амбулаторных условиях.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Какие процессы способны нарушить глазное давление
Заболевание вызывает длительное использование кортикостероидов или нарушение микроциркуляции в глазу в результате сахарного диабета или сужения вен сетчатки глаза. Это будет вторичное заболевание, когда патологический процесс в глазу инициируется другой болезнью, опухолью или травмой, и по своей сути это осложнение другой болезни или состояния.
Травма и воспаления глаза могут изменить соотношение внутренних структур и за счёт рубцов нарушить отток водянистой влаги, уменьшив размер угла передней камеры. Аналогичные неприятности несет катаракта, которая разбухает и блокирует ток влаги через зрачок в переднюю камеру или травма хрусталика с его вывихом, когда он как клапан закрывает зрачок.
Глаукома не одна болезнь, а целая группа заболеваний со своими причинами и механизмом развития, поэтому лечение и прогноз в отношении сохранения зрения строго индивидуальны. В каждом случае необходимо найти то, что стало пусковым механизмом, чтобы эффект терапии был хорошим и стойким. В международной клинике Медика24 диагностические возможности позволяют разобраться с каждым случаем заболевания. Запишитесь на консультацию: +7 (495) 230-00-01
Глаукома — группа заболеваний с постоянным или эпизодически повышенным давлением внутри глаза, что вызывается избытком образования или нарушением оттока водянистой влаги. Нарушение баланса жидкости со сдавлением сетчатки приводит к атрофии зрительного нерва и формированию трубочного поля зрения.
Часто задаваемые вопросы
Можно ли избежать помутнения хрусталика с возрастом?Это практически невозможно, хрусталиковые волокна с возрастом уплотняются, приобретают желтоватый оттенок и мутнеют в той или иной степени
Для профилактики важно вести здоровый образ жизни, полноценно сбалансировано питаться и контролировать имеющиеся заболевания
Существуют ли безоперационные методики восстановления прозрачности хрусталика?Нет. На сегодняшний день нет препаратов с доказанной эффективностью. Но есть возможность замедлить развитие катаракты с помощью витаминных и антиоксидантных препаратов (ссылка на https://okzrenie.ru/oftan-katahrom/).
Всегда ли обязательно оперировать катаракту?Нет, если речь идет о неосложненных случаях начального помутнения.
К какому врачу обратиться, диагностика
Глазные заболевания лечит окулист, или, иначе, офтальмолог.
Офтальмохирурги точнее установят степень зрелости катаракты, наличие сопутствующих глазных заболеваний, возможные осложнения, определят сроки оперативного лечения и оценят прогноз восстановления зрительных функций. Кроме того, офтальмологические кабинеты оснащены современным диагностическим оборудованием, помогающим верифицировать и детализировать диагноз.
Диагностическое обследование для обнаружения помутнения хрусталика включает проверку базовых параметров: остроты зрения и внутриглазного давления, осмотр на щелевой лампе – приборе, совмещающем микроскоп и осветитель. При достаточной прозрачности оптических сред проводят офтальмоскопию – осмотр глазного дна.
Исследование проводят, как правило, с расширением зрачка, поэтому не стоит приезжать в клинику за рулем и планировать зрительную работу в течение 6-8 часов после него.
Коррекция зрения при афакии
Односторонняя афакия всегда сопровождается анизейконией (разницей ретинальных изображений в обоих глазах). Это усложняет подбор очков для коррекции. Если второй глаз сохраняет высокую остроту зрения, целесообразно сразу прибегнуть к хирургической имплантации интраокулярной линзы, пока не снизилась способность бинокулярного восприятия.
В других случаях очковой коррекции может быть вполне достаточно. Сначала назначаются линзы для дали. После привыкания к ним, подбираются стёкла для зрения вблизи. Две пары очков при афакии являются необходимостью, которую невозможно избежать. Иногда отсутствие только одного хрусталика может быть успешно скорректировано при помощи контактных линз. Очки и линзы позволяют одновременно устранить астигматизм, который часто сопровождает афакию.
Конечно, полное отсутствие хрусталика не позволяет провести стопроцентную коррекцию. На периферии зрительного поля сохраняется кольцевая скотома (зона выпадения), в которой при определённых условиях могут мелькать неясные очертания объектов и искажённые фигуры
Такие явления усложняют жизнь там, где требуется зрительное напряжение и внимание (например, при переходе улиц с интенсивными движением, работе на конвейере). Если коррекция сопровождается существенным дискомфортом, стоит подумать о хирургическом лечении
Классификация врожденной катаракты
По форме и локализации помутнения выделяют:
- полярную катаракту;
- слоистую (зонулярную);
- сумочную;
- центральную (ядерную);
- веретенообразную;
- полную;
- пленяатую.
При участии в патологическом процессе одного глаза говорят об односторонней катаракте, обоих глаз – двусторонней. Одностороннее поражение часто сопровождается микрофтальмом (маленький размер глаза). В связи с этим выделяют:
- одностороннюю катаракту без микрофтальма;
- с микрофтальмом;
- с синдромом первичного гиперпластического персистирующего стекловидного тела.
Данная классификация важна для определения сроков и методов хирургического лечения.
Различают 3 степени заболевания:
- Врожденная катаракта 1 степени. Это невыраженное помутнение оптической линзы, при котором врач может рассмотреть глазное дно. Острота зрения около 0,15±0,05. Почти у половины пациентов наблюдается бинокулярное зрение.
- 2 степень характеризуется выраженным помутнением, когда врач с трудом осматривает глазное дно. Острота 0,05±0,09. Бинокулярное зрение отсутствует.
- 3 степень. Тотальная катаракта. Острота ниже 0,05. Бинокулярное зрение отсутствует. Офтальмоскопия и ретиноскопия невозможна.

Распространенные формы катаракты – полярная и слоистая. Первая разновидность характеризуется круглым или овальным помутнением на переднем или заднем полюсе хрусталика. Участок располагается под капсулой и сращен с ней.
Слоистая, или зонулярная, катаракта характеризуется участками помутнения в определенных слоях, окружающих ядро. При этом прозрачные зоны чередуются с непрозрачными. Степень снижения остроты зрения зависит от плотности мутных слоев ближе к центру.
Сумчатая катаракта – редкое заболевание. Характеризуется помутнением сумки хрусталика. Мутные участки различной формы и локализации.
Ядерная форма характеризуется мутными напылениями в области ядра.
Типы катаракты
Катаракта бывает двух типов: врожденная и приобретенная. Если врожденная катаракта редко прогрессирует, то приобретенная чаще склонна к развитию.
Врожденная катаракта
Причиной появления врожденной катаракты являются наследственный фактор и перенесенные матерью во время беременности инфекционные заболевания (герпес, сифилис, токсоплазмоз, краснуха и др.). Врожденная патология встречается в одном случае на две тысячи новорожденных. Отличается четко очерченными границами, бывает односторонней и двухсторонней.
Приобретенная катаракта и ее виды:
- Возрастная катаракта возникает, как правило, после 45 лет из-за помутнения и уплотнения хрусталика, со временем прогрессирует, ухудшая зрение и качество жизни человека.
- Лекарственная (или токсическая) катаракта может появиться при длительном применении противомалярийных, противоэпилептических препаратов, кортикостероидов и др.
- Травматическая катаракта образуется при попадании в глаз инородного тела или в результате механического удара.
- Осложненная катаракта возникает при глаукоме, близорукости и других заболеваниях.
- Обменная катаракта чаще всего выявляется у пациентов с сахарным диабетом и другими заболеваниями обмена веществ.
- Лучевая катаракта — это ухудшения зрения в результате поражения глаз рентгеновским или инфракрасным излучением.
Также различают первичную и вторичную катаракту. Вторичная катаракта возникает в послеоперационном периоде и проявляется помутнением задней капсулы хрусталика, а также ухудшением зрения и помутнением перед глазами.
Типы поражения хрусталика по степени расположения
В зависимости от расположения помутнения хрусталика различают следующие виды катаракт:
- кортикальная (корковая) катаракта, развивается медленно, у человека может долго наблюдаться хорошее зрение;
- субкапсулярная катаракта, характеризуется появлением избыточного количества жидкости и образование вакуолей под передней или под задней капсулой;
- ядерная катаракта, при которой появляется уплотнение хрусталика, ядро становится бурым или черным, а у пациентов наблюдается близорукость и улучшенное сумеречное зрение;
- полярная катаракта, возникает по причине помутнения периферических отделов хрусталика; если поражение передней зоны существенно не влияет на зрение, то при задней полярной катаракте человек видит значительно хуже;
- веретенообразная катаракта — помутнение хрусталика, напоминающее по форме веретено, происходит от передней до задней капсулы, приводит к сильному падению зрения;
- слоистая катаракта — врожденная форма болезни, характеризуется чередованием в хрусталике замутненных и прозрачных слоев, зрение ухудшено;
- шовная катаракта появляется при замутнении шва плодного ядра хрусталика, зрение не изменяется;
- пленчатая катаракта, происходит рассасывание определенных участков хрусталика и срастание задней и передней капсулы, которое сопровождается значительной потерей зрения.

1
Аппарат для изучения сетчатки глаза
2
Измерение внутриглазного давления
3
Диагностика катаракты
Лечение детской катаракты
Консервативного лечения не существует, показано хирургическое вмешательство. Его цель – удалить непрозрачную преграду в максимально ранние сроки. Это необходимо сделать, чтобы избежать развития амблиопии.
Решение о сроках операции по поводу катаракты у детей принимают в зависимости от индивидуальных особенностей маленького пациента.
Определяющими факторами являются:
-
распространенность помутнения. Если сохраняются прозрачные участки в оптической зоне и есть серьезные противопоказания к проведению хирургии, вмешательство можно отсрочить. Полная катаракта не оставляет ни одного шанса для становления зрительных функций и ее необходимо убирать в максимально короткие сроки после рождения малыша;
-
патология односторонняя или двусторонняя. Для парной детской катаракты этот фактор решающий. При полной двусторонней детской катаракте операцию хотя бы одного глаза проводят в ближайшее время;
-
сопутствующая глазная и общая патология.
Большинство зарубежных и отечественных специалистов по детской катаракте считают нецелесообразным операцию, проведенную ранее 4-х недель от рождения малыша. После экстракции катаракты у таких детей в большинстве случаев развивается глаукома – заболевание с повышенным внутриглазным давлением, ведущее к атрофии зрительного нерва и слепоте.
При удалении хрусталика в возрасте до 6-ти месяцев интраокулярную линзу (ИОЛ) не имплантируют, это сделают позже — вторым этапом.
Связано это не с техническими сложностями в установке ИОЛ, а в изменении рефракции растущего глазного яблока. То есть при расчете диоптрийной силы ИОЛ для младенца младше 6-ти месяцев возникают большие сложности – с ростом малыша изменятся и оптические показатели. В послеоперационном периоде показано ношение контактной линзы (КЛ) или очков до второго этапа хирургии – имплантации искусственного хрусталика.
Если пренебречь ношением оптического устройства после удаления катаракты, разовьется амблиопия и установка ИОЛ окажется бесполезной.
Кроме того, для всех маленьких пациентов, перенесших операцию по удалению катаракты, разработана специальная реабилитация после катаракты, включающая плеоптическое лечение.
Если врожденная катаракта у малыша оперируется позднее 6-месячного возраста, искусственный хрусталик имплантируют сразу.
|
Оптимальным возрастом для оперативного лечения врожденной катаракты большинство хирургов считают 5-6 месяцев. |
Технические особенности хирургии детской катаракты
Помимо дифференцированного подхода к установке ИОЛ, есть отличия в ходе самой операции от той, что проводится у взрослых пациентов. Возрастная катаракта всегда требует разрушения плотного хрусталика перед его удалением – ручного, ультразвукового или лазерного. Хрусталик малышей настолько нежный, что удаляется методом аспирации и не требует предварительного дробления.
Второй особенностью микрохирургии катаракты у детей является удаление прозрачной задней капсулы хрусталика и прилежащей к ней части стекловидного тела – передняя витректомия. Необходимость этих действий дискутируется. С одной стороны, такие действия увеличивают риск послеоперационных осложнений и не гарантируют развитие вторичной катаракты. С другой стороны, без этих манипуляций с течением времени появляется вторичное помутнение по оптической оси. Решение принимают совместно с лазерными хирургами, специализирующимися на лечении вторичной катаракты.
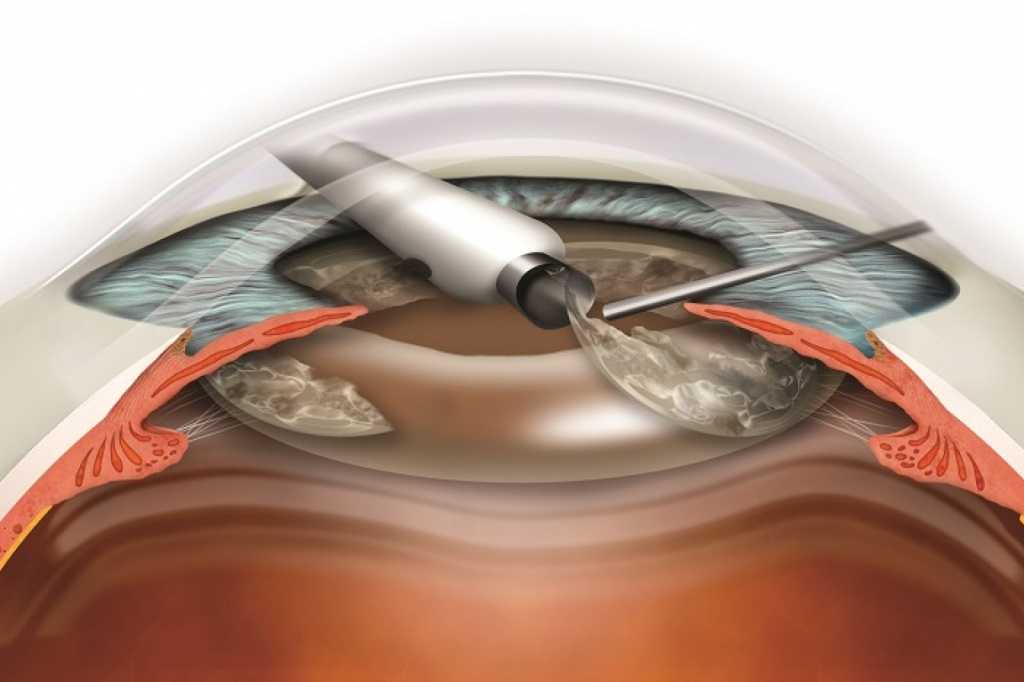
Все дети, перенесшие операцию по поводу катаракты, находятся под диспансерным наблюдением и регулярно проходят курсы плеоптического и ортоптического лечения.
Причины патологий плода: что влияет на рождение детей с генетическими отклонениями
К фактором, способствующим рождению детей с генетическими аномалиями, относятся:
- Генетическая предрасположенность. Гены — это информация, закладываемая от обоих родителей. Определяются такие показатели, как рост, цвет глаз и волос. Точно также закладываются и различные отклонения, если у обоих или у одного из родителей имеется повреждённый ген. Вот почему запрещается вступать в брак близким родственникам. Ведь тогда возрастает вероятность вынашивания плода с генетической патологией. С партнером, имеющим противоположный генетический набор, больше шансов родить здорового малыша.
- Возраст родителей. К группе риска относятся мамы старше 35 лет и папы старше 40 лет. С возрастом снижается иммунитет, возникают хронические заболевания, и иммунная система женщины попросту «не заметит» генетически повреждённого сперматозоида. Произойдёт зачатие, и, если у молодой женщины организм сам отторгнет неполноценный плод, у возрастной мамы беременность будет проходить более спокойно.
- Вредные привычки мамы. Практически 90% патологических беременностей проходит при маловодии. У курящей женщины плод страдает от гипоксии, продукты распада альдегидов (спиртов) на начальных сроках беременности приводят к мутациям и отклонениям. У алкоголичек в 46% случаев дети рождаются с генетическими патологиями. Спирты также «ломают» генетические цепочки и у отцов, которые любят выпить.
- Инфекции. Особенно опасны такие заболевания, как грипп, краснуха, ветрянка. Наиболее уязвимым плод является до 18-й недели, пока не сформируется околоплодный пузырь. В некоторых случаях женщине предлагают сделать аборт.
- Приём медикаментов. Даже обычный ромашковый чай для беременной женщины является токсичным. Любой приём лекарств должен сопровождаться консультацией врача.
- Эмоциональные потрясения. Они вызывают гибель нервных клеток, что неизменно сказывается на развитии плода.
- Плохая экология и смена климата. Забеременев во время отдыха на Таиланде, есть вероятность вместе с беременностью привезти опасную инфекцию, которая в родных краях начнет медленно развиваться, сказываясь на здоровье малыша.
По каким причинам двоится в одном глазу
К офтальмологам часто обращаются пациенты с жалобами на нечеткость зрения левого или правого глаза — монокулярную диплопию, которая может быть вызвана следующими патологиями:
- Вывих хрусталика. Один из важнейших элементов зрительного аппарата покидает нормальное положение;
- Недостаточность влаги в роговице. Такое случается, если в помещении сухой воздух или при длительной работе за компьютером;
- Астигматизм. Одна из самых распространенных патологий глаз. Для астигматизма характерно нарушение формы зрительного органа, хрусталика или роговицы. Бифуркация наиболее выражена при чтении при напряжении глаз;
- Катаракта. Второе название аномалии – помутнение хрусталика, обычно возникающее у людей после сорока лет;
- Инфекционные заболевания роговицы.
Некоторые проблемы, например, сухость глаз, легко снимаются специальными каплями, тогда как инфекционные заболевания требуют длительного и комплексного лечения.
Что такое катаракта?
Хотя большинство людей слышали понятие катаракта, что это такое, знают далеко не все. Данная патология представляет собой помутнение хрусталика, которое постепенно снижает качество зрения и при отсутствии правильного лечения заканчивается полной утратой зрительной функции.
Глазной хрусталик представляет собой орган, ответственный за фокусировку световых лучей на глазной сетчатке. По сути это линза, размещенная между радужной оболочкой глаза и стекловидным телом, которая пропускает и преломляет лучи света. В молодом организме хрусталик, как правило, имеет эластичную и прозрачную структуру, он легко меняет свою форму под управлением глазных мышц, свободно «настраивает» нужную резкость, благодаря чему глаза хорошо видят на любых расстояниях. С возрастом хрусталик становится более плотным, менее эластичным и теряет прозрачность. Такое состояние помутнения и называют катарактой. Она может быть частичной или полной, в зависимости от того, какая площадь глазного хрусталика является непрозрачной.
Помутневший орган хуже пропускает световые лучи внутрь глаза, мешает их правильному преломлению и фокусировке. В результате у пациента снижается зрительная резкость, контуры рассматриваемых объектов кажутся размытыми, нечеткими, возникает ощущение «пелены» перед глазами. Постепенно катаракта развивается и может привести к полной утрате зрения.
 Само название патологии происходит от греческого слова, которое в переводе означает «водопад» или «брызги водопада». Такое название хорошо объясняет главный симптом заболевания — затуманенное зрение, когда человек видит окружающие предметы нечетко, словно через поток воды.
Само название патологии происходит от греческого слова, которое в переводе означает «водопад» или «брызги водопада». Такое название хорошо объясняет главный симптом заболевания — затуманенное зрение, когда человек видит окружающие предметы нечетко, словно через поток воды.
Формы врожденных детских катаракт
Для всех детских катаракт характерны общие особенности: ядро хрусталика неплотное, задняя капсула тонкая, цинновы связки, поддерживающие хрусталик, прочные. В остальном они очень отличаются по виду, проявлениям и сохранности зрительных функций.
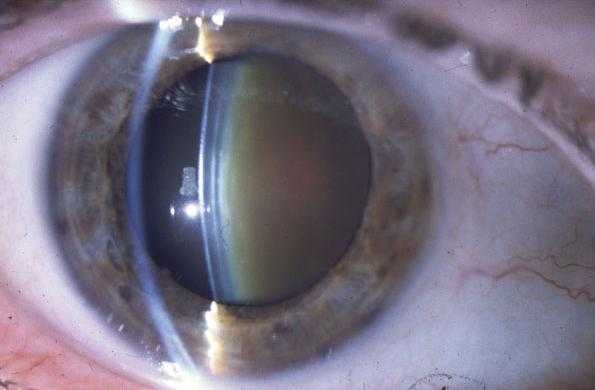
Для определения тактики лечения и прогноза для зрения офтальмологами используется классификация Хватовой А.В., разделяющая врожденные катаракты у детей на следующие формы:
Наиболее значимые клинические формы детской катаракты
Полная – характеризуется равномерным помутнением хрусталика, который имеет нормальные размеры и форму. Разновидностью ее является «молочная» катаракта, при которой содержимое хрусталиковой сумки разжижено. Острота зрения резко снижена и при отсутствии своевременного лечения неизбежно развивается «амблиопия от депривации» высокой степени. Этим термином обозначают состояние глаза, при котором анатомически он сохранен, но зрительные функции угнетены без шансов на восстановление. Депривация –медицинский латинский термин, обозначающий лишение чего-либо.
|
Младенец, лишенный возможности из-за непрозрачного хрусталика видеть окружающие предметы, постепенно утрачивает возможность научиться смотреть. |
Все действия офтальмологов направлены на то, чтобы воспрепятствовать развитию амблиопии.
Зонулярная – помутнения располагаются между корой хрусталика и эмбриональным ядром. При этом виде катаракты есть светлые, оптически прозрачные промежутки в веществе биологической линзы и острота зрения может составлять от сотых долей до 3-5 строчек по таблице проверки зрения.
Ядерная – помутнение располагается в центре хрусталика и имеет вид диска. Острота зрения вариабельна и зависит от плотности и величины диска. Критическим считают диаметр диска 2.5 мм и более.
Полярные – распространяются на центральную часть передней и задней капсулы, захватывая часть вещества органа. Зрение, как правило, снижено незначительно. Исключение – катаракта под передней капсулой размером 2.5 мм и более.
Врожденные катаракты у детей могут самопроизвольно рассасываться, но не до конца – формируются пленчатые и полурассосавшиеся формы, острота зрения при этом очень низкая – 0.01-0.04.
Диагностика
Для детей с высоким риском врожденной катаракты – отягощенная наследственность, тяжелое течение беременности у матери или установленное влияние на нее факторов риска – показан тщательный осмотр офтальмолога в первые дни после рождения. Он включает в себя офтальмоскопию, скиаскопию, осмотр на щелевой лампе с расширенным зрачком.
Заподозрить врожденную катаракту может и врач-неонатолог в первые дни после рождения ребенка. В проходящем свете отсутствует розовый рефлекс с глазного дна или имеет тусклый оттенок. Насторожить должны и такие глазные патологии, как косоглазие, нистагм, микрофтальм.
При выявлении врожденной катаракты у детей их направляют в офтальмологичский стационар для детального осмотра под наркозом.
Если решение о хирургическом лечении не принимают, ребенка наблюдает окулист по месту жительства. Первый год жизни осматривают 1 раз в 2 месяца, на протяжении 2-го и 3-го года – каждые 3-4 месяца. В последующем посещение врача происходит каждые полгода.
Виды помутнения хрусталика
Нарушение прозрачности хрусталиковых волокон может быть врожденным и приобретенным.
Хрусталик глаза представляет собой двояковыпуклую прозрачную биологическую линзу. Его «ребро» называют экватором, центр передней поверхности – передним полюсом, а центр задней, соответственно – задним полюсом. Хрусталик заключен в капсулу, под которой располагаются поверхностные – кортикальные – слои, или кора. Под корковым слоем находится ядро органа. В норме все эти структуры абсолютно прозрачны.
При развитии патологического процесса, в зависимости от локализации, помутнение хрусталика может быть:
- полярным – расположенным в переднем или заднем полюсе;
- ядерным – помутнение в ядре;
- кортикальным – мутнеют корковые слои;
- капсулярным или субкапсулярным – непрозрачные очаги в капсуле или под ней.
По виду катаракты бывают:
- зонулярные, иначе — слоистые. Эти виды характерны для врожденных помутнений, расположенных слоями между прозрачным ядром и капсулой;
- диффузные – равномерное помутнение во всех отделах;
- венечные – располагаются в виде короны на периферии;
- полиморфные – помутнения разных видов;
- чашеобразные – занимают центральную и периферическую часть под капсулой.
Снижение зрения напрямую зависит от локализации непрозрачных участков.
Так, даже при небольшом, в 1-2 мм в диаметре, помутнении в центре (как правило, под задней капсулой), пациент ощущает существенное ухудшение изображения, особенно при ярком освещении. А в сумерках может не испытывать особенных затруднений. Связано это со способностью зрачка сужаться на ярком свете, регулируя поток солнечных лучей, при этом помутнение перекрывает оптическую ось и приводя к значительному ухудшению зрения.
Врожденная катаракта
Катаракта глаза бывает врожденной и приобретенной.
Врожденное помутнение хрусталика, по данным врачей, составляет свыше 50% всех врожденных глазных дефектов и считается одной из главных причин плохого зрения и слепоты у детей раннего возраста. В зависимости от того, сколько глаз затрагивает данная патология, она может являться двусторонней или односторонней.
По локализации помутнения она делится на несколько видов:
- слоистая — является самой распространенной, затрагивает несколько слоев хрусталика от ядра до периферии, всегда оказывает существенное влияние на качество зрения;
- ядерная — затрагивает оба глаза и почти всегда носит наследственный характер, в большинстве случаев сильно снижает зрение (до 0,1);
- капсулярная — для нее характерно помутнение задней или передней капсулы хрусталика, снижение остроты зрения напрямую зависит от степени помутнения капсулы. Может возникать у ребенка из-за болезни беременной матери или внутриутробного воспаления;
- полярная — при таком типе врожденной катаракты помутнение затрагивает два глаза, распространяется не только на капсулы, но и на вещество хрусталика у заднего или переднего полюса. Влияние на зрение зависит от формы и размера помутнения;
- полная катаракта, при которой помутнение распространяется на весь хрусталик, почти всегда является двусторонней. Ребенок в данном случае ничего не видит, но может испытывать светоощущения. Полная катаракта может развиться еще в материнской утробе или в первые недели после появления на свет. Нередко сочетается с косоглазием, нистагмом, микрофтальмом и другими дефектами развития зрительных органов;
- осложненная катаракта возникает из-за тяжелых заболеваний или инфекций (вирусная краснуха, диабет). Обычно сопровождается другими врожденными пороками развития: глухотой, пороком сердца и т.п.
Детям, появившимся на свет с врожденным помутнением хрусталика, врачи рекомендуют как можно раньше провести оперативное лечение. Если этого не сделать своевременно, ребенок может получить пожизненную слепоту.

Поскольку на первом году жизни зрительная функция малыша только формируется, глаз с мутным хрусталиком становится невосприимчив к изображению, и световые лучи перестают стимулировать сетчатку. Вот почему при запущенной форме врожденной катаракты зрение может не восстановиться даже после операции. Чтобы сохранить зрительную функцию, офтальмологи рекомендуют удалять помутневший хрусталик в течение двух месяцев после рождения.
Главным отличием врожденной катаракты от приобретенной является непрогрессирующая форма.
Послеоперационный период
Хирургическое лечение катаракты, в зависимости от выбранного способа операции, может проводиться амбулаторно или стационарно. Во втором случае пациента выписывают из больницы через несколько дней.
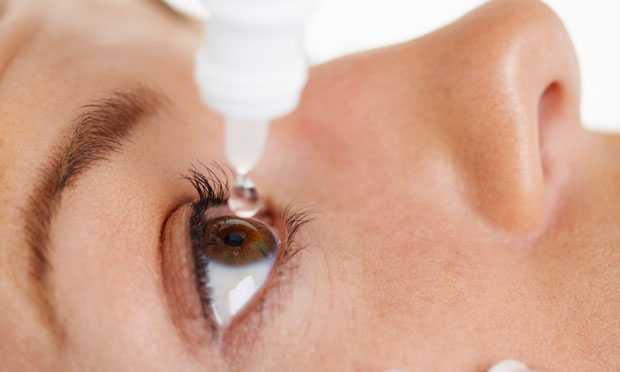
Чтобы уменьшить риск развития постоперационных осложнений и ускорить заживление, нужно строго соблюдать рекомендации врачей:
- на протяжении 1,5-2 месяцев необходимо закапывать глаза специальными лекарствами, которые назначит специалист;
- в течение этого срока регулярно посещать офтальмолога для контроля за динамикой восстановления;
- носить на глазах защитную повязку, которая предотвращает попадание пыли, грязи, дыма, воды.
- Если операция проводилась с заменой хрусталика на интраокулярную линзу, то во избежание ее смещения нужно придерживаться следующих правил:
- не тереть оперированный глаз и не давить на него;

- не спать на той стороне, где расположен оперированный орган;
- в течение месяца не париться в бане. Принимать душ и мыть голову с шампунем можно через несколько дней после операции. При этом необходимо закрывать глаза, а после гигиенических процедур закапывать их специальными каплями;
- на 30 дней ограничить физические нагрузки, избегать поднятия тяжестей;
- не употреблять алкогольные напитки;
- ограничить чтение до полной стабилизации зрения;
- носить защитные очки;
- не пользоваться макияжем.
Точные инструкции о том, как вести себя в послеоперационный период, даст врач-офтальмолог. Реабилитация обычно занимает от двух месяцев до полугода.


































